Le nom d’Alzheimer est lié à la “maladie particulière du cortex cérébral” dont il décrivit pour la première fois les symptômes le 4 novembre 1906, lors de la 37ème Conférence des psychiatres allemands à Tübingen.
Aloïs Alzheimer est né le 14 juin 1864, à Markbreit, petit village bavarois près de Würzburg au sud de l’Allemagne.
Il suit de brillantes études de médecine à Berlin, Würzburg et Tübingen. A Würzburg en 1887, il soutient sa thèse de doctorat sur “Les glandes cérumineuses”, c’est à cette occasion qu’il réalisa ses premières plaques histologiques.
En 1888, il commence sa carrière de médecin comme médecin assistant à l’hôpital spécialisé des maladies mentales et épileptiques de Francfort. Il s’intéressait particulièrement à la démence d’origine dégénérative ou vasculaire, mais ses recherches portaient aussi sur les psychoses, la psychiatrie judiciaire, l’épilepsie. Son intérêt pour la neuropathologie des troubles de la démence était partagé par son collègue Franz Nissl qui le rejoignit à Francfort en mars 1889. C’est Nissl qui fournit à Alzheimer les nouvelles techniques histologiques pour l’étude des pathologies nerveuses (coloration à l’aniline – découverte de la chimie allemande – et les imprégnations argentiques des chimistes italiens et espagnols).
Il faut noter qu’à cette époque l’état de démence du sujet âgé est considéré par la grande majorité des psychiatres comme normal, et lié à l’usure normale du temps, la fameuse “artériosclérose”.
C’est dans cet établissement de Francfort qu’est admise le 25 novembre 1901, une femme de 48 ans, Auguste D. Elle présentait une symptomatologie variée associant une dégradation progressive de ses facultés cognitives : des difficultés de mémoire et de compréhension, allant jusqu’à l’aphasie, de désorientation, des comportements incohérents et imprévisibles, des hallucinations, de la confusion mentale et une inaptitude psychosociale. C’est cette patiente qui inspire au Docteur Alzheimer la description de la maladie qui va bientôt porter son nom.
En 1903, Alzheimer quitte Francfort et, après un court séjour à Heidelberg, il rejoint la “Clinique psychiatrique royale” de Munich dirigée par le Professeur Emil Kraepelin. Mais il continue cependant de suivre le cas d’Auguste D., toujours hospitalisée à Francfort, jusqu’à sa mort de septicémie, le 8 avril 1906.
 Après la mort de sa patiente, Alzheimer demanda qu’on lui envoie le dossier médical et le cerveau d’Auguste D. à Munich afin de pratiquer l’autopsie du cerveau de son ancienne patiente.
Après la mort de sa patiente, Alzheimer demanda qu’on lui envoie le dossier médical et le cerveau d’Auguste D. à Munich afin de pratiquer l’autopsie du cerveau de son ancienne patiente.
Le dossier médical contenant l’observation détaillée manuscrite, annotée par Alzheimer lui-même a été retrouvée; il comprend 32 feuillets: fiche d’admission, attestation, tentative d’écriture par la patiente avec cette note “trouble de l’écriture d’origine mnésique”, ainsi que les symptômes détaillés au cours des quatre premiers jours d’hospitalisation:
“Elle s’assoit sur son lit, l’air hébété. Quel est votre nom? Auguste. Votre nom de famille? Auguste. Quel est le nom de votre mari? Auguste, je crois. Votre mari? Ah, mon mari. Elle semble ne pas comprendre la question. Êtes-vous mariée? A Auguste. Madame D.? Oui, Oui, Auguste D. […] Quand on lui montre des objets, elle ne se souvient pas, après un court instant, ce qu’elle a vu. Entre-temps, elle parle continuellement de jumeaux. Quand on lui demande d’écrire, elle tient le livre de telle façon qu’on a l’impression qu’elle a perdu une partie du champ visuel droit […] Désordre de l’écriture d’origine amnésique. Dans la soirée, son discours spontané est plein de déraillements paraphrastiques et de persévérations.” […] rapport concis sur l’évolution de la maladie entre le 29 juin 1905 et le 8 avril 1906
Le 4 novembre 1906, lors de la 37ème Conférence des psychiatres allemands à Tübingen, il rapporte, l’observation d’une femme de 51 ans qui a présenté un délire de jalousie, suivi d’une désintégration des fonctions intellectuelles.
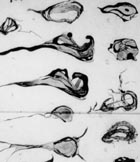
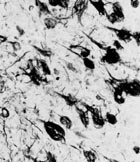
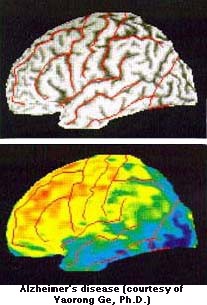
A gauche l’enchevêtrement de neuro fibrilles, tel que le vit et le dessina Alzheimer; bien différent de ce que l’on oberve à droite avec les nouvelles techniques de coloration et d’observation.
Utilisant la technique histologique d’imprégnation argentique, après quoi il étudia les caractéristiques neuropathologiques de sa maladie. L’examen au microscope du cerveau de la patiente a révélé la présence, dans le cortex cérébral, de lésions analogues à celles de la démence sénile, les plaques séniles.
Il met également en évidence les deux types de lésions cérébrales caractéristiques de la maladie qui fera sa renommée : la dégénérescence neurofibrillaire et les amas anormaux de fibrilles dans les neurones.
Il n’a pas pu identifier la maladie, car elle était inconnue jusque là.
Dès lors, c’est le professeur Emil Kraepelin qui, dans son influent Traité de Psychiatrie, individualise la”maladie d’Alzheimer” et donne à la maladie le nom d’Aloïs Alzheimer. Il s’agit pour lui d’une”démence du sujet jeune, rare et dégénérative”, laissant au terme de “démence sénile”, les démences vasculaires du sujet âgé.
En 1907, Alzheimer publia un article, intitulé “Une maladie caractéristique grave du cortex cérébral”. Il y décrit, sans la nommer, “une femme de 51 ans” qui présentait”parmi les premiers symptômes de sa maladie, un fort sentiment de jalousie envers son mari. Elle montra très vite des signes de dégradation importante de la mémoire; elle était désorientée, elle déplaçait les objets n’importe où dans son appartement et les cachait. Parfois elle avait l’impression que quelqu’un cherchait à la tuer, ce qui la faisait hurler. Elle mourut après quatre ans et demi de maladie.”
Alzheimer poursuit en indiquant ce qu’il a observé au plan histologique: “Au centre d’une cellule apparemment normale se dressent une ou plusieurs fibrilles caractérisées par leur épaisseur et leur imprégnabilité particulière” à un colorant argenté. Les fameuses plaques, qui devaient plus tard porter son nom: “De nombreux et petits foyers miliaires se trouvent dans les couches supérieures. Ils sont caractérisés par l’accumulation d’une substance particulière dans le cortex.”
En 1912, Alzheimer est nommé directeur de la clinique psychiatrique de l’université Freidreich-Wilhelm de Breslau (aujourd’hui Wroclaw, en Pologne). Il est alors à l’apogée de sa carrière. Mais le neuropsychiatre est bientôt touché par une affection dégénérative dont il meurt le 15 décembre 1915, à Breslau.
source www.medarus.org